È utile combinare due vaccini diversi?
Sono iniziate le prime sperimentazioni per capirlo: usare un vaccino per la prima dose e un altro per la seconda renderebbe più flessibili e rapide le campagne vaccinali
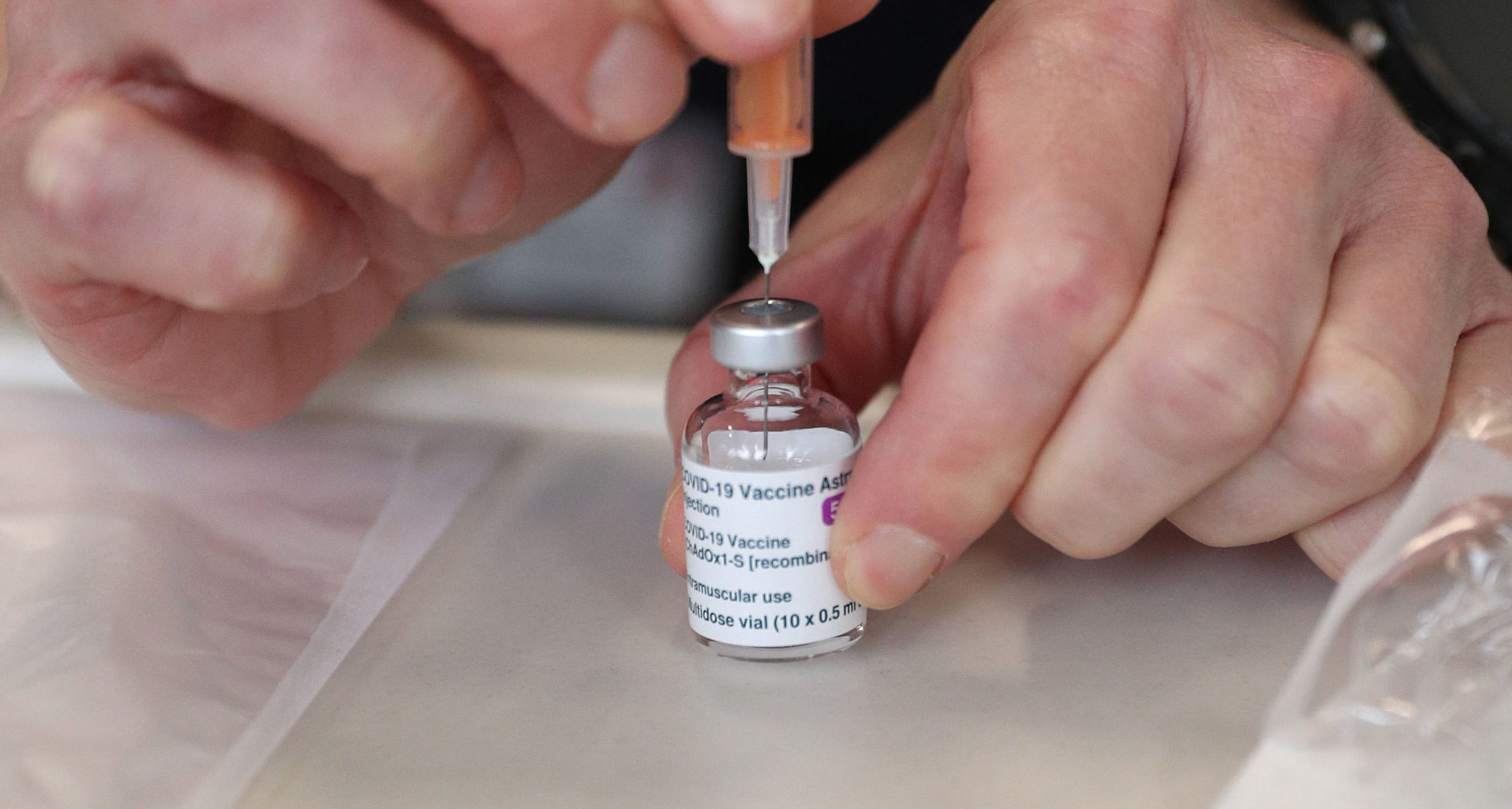
A inizio febbraio, nel Regno Unito è stata avviata una sperimentazione per valutare l’impiego di tipi di vaccini diversi contro il coronavirus tra la prima e la seconda dose, in modo da compensare almeno in parte la scarsità dei vaccini in questa fase iniziale delle campagne vaccinali. I ricercatori vogliono capire se l’utilizzo di due vaccini diversi sullo stesso individuo induca una migliore risposta immunitaria, offrendo di conseguenza una maggiore protezione contro la COVID-19.
I principali vaccini contro il coronavirus autorizzati finora richiedono una doppia somministrazione a distanza di settimane l’una dall’altra, a seconda delle loro caratteristiche. La prima dose serve per indurre la risposta immunitaria, mentre la seconda per mantenerla e rafforzarla. Ciò significa che per ogni persona sono necessarie due dosi di vaccino, circostanza che contribuisce alla loro scarsa disponibilità a fronte di un’altissima domanda.
I ricercatori britannici, e altri in giro per il mondo che hanno avviato sperimentazioni simili, si sono chiesti se fosse possibile mischiare le carte, utilizzando un tipo di vaccino per la prima dose e un altro tipo per la seconda. In questo modo si potrebbe rendere più flessibile la somministrazione delle dosi, riducendo il rischio di dover rallentare le campagne vaccinali nel caso in cui un produttore avesse difficoltà con le consegne.
La sperimentazione nel Regno Unito prevede l’impiego combinato dei vaccini di AstraZeneca e di Pfizer-BioNTech ed è stata organizzata presso l’Università di Oxford, che aveva lavorato allo sviluppo del vaccino di AstraZeneca. I due vaccini funzionano utilizzando principi diversi: quello di Pfizer-BioNTech è basato sull’RNA messaggero, mentre quello di AstraZeneca impiega un virus innocuo per trasportare un gene del coronavirus nelle cellule, insegnando in questo modo al sistema immunitario a riconoscere la minaccia vera e propria nel caso di un’eventuale infezione.
Il test clinico interesserà 820 persone, sulle quali saranno anche verificati gli effetti di somministrazioni più o meno distanziate nel tempo: un gruppo riceverà la seconda dose a 4 settimane dalla prima, mentre un altro 12 settimane dopo. I volontari saranno periodicamente sottoposti a un esame del sangue, in modo che i ricercatori possano misurare i livelli di anticorpi e cellule immunitarie (linfociti T), la cui produzione è indotta dal vaccino.
Alcuni test di laboratorio hanno già dato risultati incoraggianti, seppure ancora da verificare. Una ricerca preliminare, condotta impiegando nei topi un vaccino a base di RNA messaggero e poi quello di AstraZeneca come seconda dose, ha fatto rilevare un aumento di una tipologia di linfociti T specializzati nell’identificazione e nella distruzione delle cellule colonizzate dal coronavirus.
Un’altra sperimentazione sta riguardando invece l’impiego di una dose del vaccino russo Sputnik V e di una del vaccino di AstraZeneca. In questo caso i vaccini impiegati sono simili, perché sono entrambi basati sugli adenovirus, tipi di virus per noi per lo più innocui, che come abbiamo visto possono essere utilizzati per istruire il sistema immunitario. Sputnik V utilizza due diversi adenovirus tra la prima e la seconda somministrazione (Ad26 seguito da Ad5), mentre AstraZeneca utilizza un solo tipo di adenovirus per entrambe le dosi (ChAd).
Secondo alcuni ricercatori, il fatto che il vaccino di AstraZeneca sia uguale tra le due somministrazioni potrebbe andare a danno della seconda dose, perché il sistema immunitario a quel punto ha più strumenti per contrastare l’adenovirus. L’ipotesi è che il problema possa essere aggirato utilizzando per una delle due somministrazioni lo Sputnik V.
Il Gamaleja, l’istituto di ricerca russo che ha sviluppato Sputnik V, potrebbe trarre vantaggio dalla soluzione mista con AstraZeneca: ultimamente è in difficoltà nel produrre la versione del proprio vaccino basato su Ad5. Questo adenovirus non ha inoltre una grande reputazione tra chi si occupa di vaccini, perché fu impiegato in passato per un vaccino sperimentale contro l’HIV (il virus legato all’AIDS) non solo poco efficace, ma anche causa di un aumento del rischio di contrarre l’infezione. La sostituzione di Ad5 con ChAd potrebbe evitare imprevisti per entrambi i produttori.
Combinare insieme vaccini diversi non è del resto una novità, anche se non sempre porta ai risultati sperati. Ormai da decenni i ricercatori provano a metterne insieme diversi per contrastare l’HIV inducendo una risposta immunitaria adeguata, ma i tentativi svolti finora si sono rivelati vani. Un vaccino promettente contro l’Ebola utilizza due diversi vaccini, così come ce ne sono contro lo pneumococco e la poliomielite che funzionano combinando soluzioni diverse.
I ricercatori nel Regno Unito confidano di ottenere una prima serie di risultati entro il prossimo giugno, in tempo per l’estensione delle campagne vaccinali alla maggior parte della popolazione, dopo le fasce più a rischio. Studi simili saranno avviati da altri centri di ricerca e potrebbero offrire ulteriori dati anche su altri vaccini, che saranno autorizzati nel corso dei prossimi mesi. A breve dovrebbero ricevere un’autorizzazione di emergenza negli Stati Uniti e nell’Unione Europea i vaccini di Johnson & Johnson e di Novavax: il primo è basato su un adenovirus e prevede un’unica somministrazione, il secondo sfrutta l’RNA messaggero.
L’eventuale utilizzo di vaccini diversi per ogni individuo dovrà comunque essere consentito dalle autorità di controllo, sulla base delle ricerche e dei dati che saranno prodotti nei prossimi mesi. Nel frattempo la pratica di combinare i vaccini continuerà a essere consentita solo in casi eccezionali, e nella maggior parte dei casi proprio per effettuare le ricerche.



